Cukrzyca to schorzenie, które znacząco wpływa na to, jak organizm produkuje i wykorzystuje insulinę. Terapia insuliną bazalno-bolusową to jedno z najskuteczniejszych rozwiązań, które umożliwia osobom chorym na cukrzycę skuteczne zarządzanie poziomem glukozy we krwi.
W przypadku cukrzycy typu 1 produkcja insuliny jest całkowicie zaburzona, podczas gdy w cukrzycy typu 2 organizm może produkować insulinę, ale nie wykorzystuje jej efektywnie.
U osób zdrowych insulina jest wytwarzana przez trzustkę, co pozwala na kontrolowanie poziomu cukru we krwi przez cały dzień, niezależnie od aktywności, diety czy stanu zdrowia. To sprawia, że osoby bez cukrzycy mogą spożywać posiłki o dowolnej porze, a ich poziom cukru we krwi pozostaje stabilny.
Dla osób z cukrzycą sytuacja wygląda inaczej. Jednak poprzez odpowiednie wstrzyknięcia insuliny można uzyskać zbliżony poziom kontroli glikemii.
Wstrzykiwania mogą być stosowane w ciągu całego dnia, aby naśladować dwa rodzaje insuliny: bazową i bolusową, które są produkowane przez organizm zdrowy odpowiednio w ciągu dnia i po posiłku.
Co to jest insulina bazalno-bolusowa?
Schemat insulinoterapii bazalno-bolusowej polega na regularnym przyjmowaniu insuliny bazowej oraz bolusowej przez osoby z cukrzycą. To innowacyjne podejście umożliwia precyzyjne kontrolowanie poziomu cukru we krwi, osiągając wartości zbliżone do tych, które występują u osób zdrowych.
Zalety
Stosowanie schematu insuliny bazalno-bolusowej wiąże się z wieloma korzyściami, w tym:
- elastyczność co do godzin posiłków
- lepsza kontrola poziomu cukru we krwi, także w nocy
- wsparcie dla osób pracujących zmianowo
- możliwość dostosowania do różnych stref czasowych podczas podróży
Niedogodności
Niemniej jednak, terapia ta ma swoje wady:
- potrzeba nawet 4 zastrzyków dziennie
- przyzwyczajenie się do nowej rutyny może być trudne
- trudności w zapamiętaniu o zastrzykach
- wyzwania związane z czasem podawania insuliny
- konieczność utrzymywania odpowiednich zapasów insuliny
Te przeszkody mogą znacznie utrudnić skuteczne zarządzanie cukrzycą. Dlatego niektórzy eksperci zalecają stopniowe wprowadzanie schematu, zaczynając od jednej insuliny bolusowej na raz, co może ułatwić adaptację.
Czym jest insulina podstawowa?
Insulina podstawowa, znana również jako «insulina w tle», jest zazwyczaj podawana raz lub dwa razy dziennie, by utrzymać stabilny poziom glukozy we krwi. Jest to kluczowe, szczególnie gdy organizm wydziela glukozę, co pozwala na dostarczenie energii komórkom podczas postu.
Dzięki utrzymaniu stałego poziomu cukru podczas postu, insulina bazowa ułatwia komórkom przekształcanie glukozy w energię.
Stanowi ona zazwyczaj około połowy całkowitej dziennej dawki insuliny. Określa się ją jako «insulinę długodziałającą», ponieważ musi działać przez dłuższy czas.
Przykłady długodziałającej insuliny bazowej dla osób z cukrzycą to:

- glargine (Toujeo)
- detemir (Levemir)
Te rodzaje insuliny zaczynają działać kilka godzin po wstrzyknięciu i utrzymują swoje działanie do 24 godzin.
Osoby stosujące te leki muszą również przyjmować szybko działającą insulinę podczas posiłków, co dotyczy zarówno pacjentów z cukrzycą typu 1, jak i typu 2.
Oprócz stosowania insuliny bazowej, niektórzy pacjenci z cukrzycą typu 2 mogą korzystać z doustnych leków przeciwcukrzycowych, a także z cotygodniowego wstrzyknięcia leku znanego jako «agonista GLP-1».
Co to jest insulina w bolusie?
Insulina bolusowa jest podawana przez osoby z cukrzycą w trakcie posiłków, aby pomóc w kontrolowaniu poziomu cukru po jedzeniu.
Działa ona szybko, dlatego określa się ją jako insulinę «o krótkim czasie działania» lub «szybko działającą». Jej działanie rozpoczyna się w około 15 minut, osiąga maksimum po około 1 godzinie i trwa od 2 do 4 godzin.
Przykłady szybko działających insulin bolusowych to:
- NovoRapid
- Humalog
- Apidra
Dawkowanie insuliny bolusowej musi odzwierciedlać ilość spożywanego jedzenia. Dlatego kluczowe są wskaźniki liczenia węglowodanów oraz stosunek insuliny do węglowodanów, które są istotnymi narzędziami dla osób z cukrzycą. Niektórzy pacjenci preferują jednak korzystanie z «skali insuliny».
Skala insuliny
Skala insuliny to narzędzie, które określa, ile insuliny należy podać przed posiłkiem, biorąc pod uwagę zarówno poziom glukozy we krwi przed jedzeniem, jak i ilość węglowodanów planowanych do spożycia.
Jednak osoby korzystające z tego narzędzia muszą również rozważyć dawkę insuliny w kontekście jedzenia i zaplanowanej aktywności po posiłku.
Warto bowiem pamiętać, że jeśli planują zjeść więcej niż zwykle, mogą potrzebować większej dawki insuliny, a w przypadku planowanej aktywności fizycznej mniej.
Alternatywy dla zastrzyków
Tradycyjnie insulina dla osób z cukrzycą jest podawana w formie zastrzyków. Jednak w ostatnich latach pojawiły się alternatywy, które mogą ułatwić ten proces.
Pomoce do wstawiania
Jednym z rozwiązań są urządzenia do wstrzykiwania insuliny, które działają na zasadzie sprężyn, umożliwiając podanie insuliny za jednym naciśnięciem przycisku.
Infusory
Inną opcją są infusory, które to urządzenia zawierają igłę lub cewnik (elastyczną rurkę), pozostający pod skórą przez okres do 72 godzin.
Kiedy pacjent musi podać insulinę, wystarczy wstrzyknąć insulinę bezpośrednio do infusora, co zmniejsza liczbę wkłuć w skórę.
Wtryskiwacze strumieniowe
Jeszcze inną innowacją są wtryskiwacze strumieniowe, które nie wykorzystują igieł. Zamiast tego cienki, wysokociśnieniowy strumień insuliny jest wprowadzany przez skórę.
Choć wtryskiwacze strumieniowe eliminują igły, ciśnienie może czasami powodować siniaki.
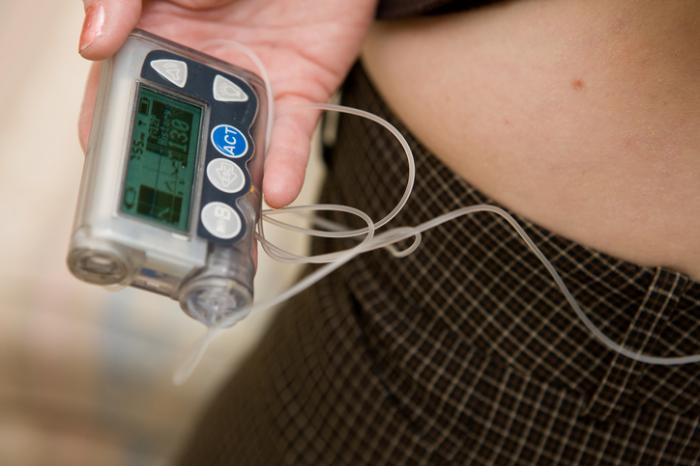
Pompy insulinowe
Insulina może być również dostarczana za pomocą pomp insulinowych, małych urządzeń komputerowych, które zapewniają stałą, mierzona i ciągłą dawkę insuliny bazowej lub przypływ insuliny bolusowej w trakcie posiłków.
Insulina jest podawana przez cewnik, który jest przymocowany do skóry. Pacjent zazwyczaj nosi pompę przez cały czas, z wyjątkiem sytuacji, gdy śpi, pływa lub uprawia seks.
Nowe badania i spojrzenie na insulinoterapię w 2024 roku
W 2024 roku wiele badań koncentruje się na poprawie jakości życia pacjentów z cukrzycą poprzez innowacyjne metody insulinoterapii. Niedawno opublikowane badania wskazują na korzyści płynące z użycia ciśnieniowych systemów wstrzykiwania insuliny, które mogą znacząco zmniejszyć dyskomfort związany z tradycyjnymi zastrzykami.
Dodatkowo, nowe badania sugerują, że terapia insulinowa może być bardziej skuteczna w połączeniu z nowoczesnymi aplikacjami mobilnymi, które monitorują poziom glukozy i pomagają w planowaniu posiłków oraz dawki insuliny. To rozwiązanie może zrewolucjonizować podejście do zarządzania cukrzycą, oferując spersonalizowane rekomendacje w czasie rzeczywistym.
Warto też zwrócić uwagę na badania dotyczące nowych agonistów GLP-1, które w połączeniu z insuliną mogą poprawić kontrolę glikemii i zmniejszyć ryzyko długoterminowych powikłań. Te innowacje mają potencjał, aby uczynić życie pacjentów z cukrzycą bardziej komfortowym i efektywnym.