Zastrzyki stanowią ważną opcję w leczeniu łuszczycy, stanu skóry, w którym organizm produkuje nadmiar komórek naskórka. Te komórki mogą tworzyć grube łuski lub plamy, znane jako płytki.
Chociaż dokładna przyczyna łuszczycy nie jest do końca znana, uważa się, że jest to efekt nieprawidłowej reakcji układu odpornościowego, który atakuje zdrowe komórki skóry, prowadząc do ich nadmiernego wzrostu.
Łuszczyca to choroba przewlekła, która nie ma jednego skutecznego lekarstwa, ale można ją kontrolować. W sytuacji, gdy standardowe terapie, takie jak leki dostępne bez recepty czy zmiany stylu życia, nie przynoszą efektów, zastrzyki mogą okazać się skuteczną opcją leczenia.
Zastrzyki nie są zazwyczaj stosowane jako pierwszy wybór w terapii łuszczycy, ale mogą skutecznie zmniejszać liczbę płytek.
Jak w przypadku wszystkich terapii, przed rozpoczęciem stosowania zastrzyków, ważne jest, aby rozważyć ewentualne działania niepożądane.
Leki iniekcyjne
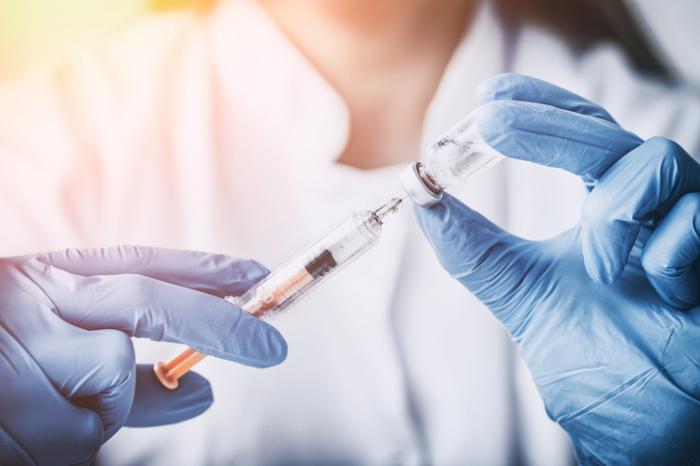
Leki stosowane w formie zastrzyków w terapii łuszczycy są określane jako leki biologiczne. Te innowacyjne terapie są wytwarzane z żywych komórek hodowanych w laboratoriach, a ich celem jest blokowanie specyficznych białek układu immunologicznego, które przyczyniają się do nadmiernego wzrostu komórek skóry.
Wiele z tych leków zostało zatwierdzonych przez Amerykańską Agencję ds. Żywności i Leków (FDA) jako skuteczne terapie w leczeniu łuszczycy.
Działają one poprzez blokowanie specyficznych komórek T w układzie odpornościowym oraz hamowanie produkcji białek, takich jak czynnik martwicy nowotworów-alfa (TNF-alfa) oraz interleukiny-17A, -12 i -23.
Leki te są zazwyczaj przepisywane pacjentom z umiarkowaną lub ciężką postacią łuszczycy.
Interleukina-12 i -23
Interleukina-12 (IL-12) oraz interleukina-23 (IL-23) są białkami, które odgrywają kluczową rolę w rozwoju objawów łuszczycy. Blokowanie ich działania może znacznie zmniejszyć stan zapalny. Lek ustekinumab (Stelara) jest jednym z zatwierdzonych preparatów do leczenia tej choroby.
Interleukina-17A
Interleukina-17A również ma duży wpływ na odpowiedź immunologiczną, co może prowadzić do zaostrzenia łuszczycy. Zastrzyki zatwierdzone przez FDA, takie jak secukinumab (Cosentyx) i ixekizumab (Taltz), skutecznie blokują działanie tego białka.
Czynniki martwicy czynnika martwicy nowotworów
Blokery TNF-alfa ograniczają działanie cytokin, które wywołują stany zapalne w organizmie. Nadmiar TNF-alfa produkowany przez organizm osoby z łuszczycą można kontrolować, co zmniejsza objawy choroby.
FDA zatwierdziła następujące leki blokujące TNF-alfa:
- adalimumab (Humira)
- certolizumab pegol (Cimzia)
- etanercept (Enbrel)
- golimumab (Simponi)
- infliksymab (Remicade)
Warto zaznaczyć, że lek Remicade podawany jest w formie infuzji dożylnej (IV) zamiast standardowego zastrzyku.
Metotreksat
Oprócz leków biologicznych, metotreksat (Trexall, Rheumatrex) jest często stosowany w leczeniu łuszczycy. Jest dostępny zarówno w formie tabletek, jak i zastrzyków.
Metotreksat nie jest lekiem biologicznym, ale modyfikuje przebieg choroby, tłumiąc układ odpornościowy. Czasami pacjenci przyjmują zarówno leki iniekcyjne, jak i metotreksat w terapii łuszczycy.
Na początku metotreksat był stosowany w wyższych dawkach w terapii nowotworowej, ale obecnie znajduje zastosowanie w leczeniu wielu schorzeń, w tym łuszczycy i reumatoidalnego zapalenia stawów.
Niemniej jednak, nie każdy pacjent może przyjmować metotreksat, a jego stosowanie wiąże się z wieloma potencjalnymi działaniami niepożądanymi.
Korzyści
Zastrzyki stosowane w leczeniu łuszczycy mogą okazać się niezwykle skuteczne i nie wymagają codziennego przyjmowania pigułek. Pacjent otrzymuje regularne zastrzyki, co pozwala mu normalnie funkcjonować w codziennym życiu. Wiele osób łączy zastrzyki z miejscowymi preparatami czy terapią światłem, co dodatkowo zwiększa efektywność leczenia.
Biologiczne leki mogą być jedyną skuteczną opcją dla pacjentów z umiarkowaną do ciężkiej łuszczycą, którzy doświadczają osłabienia działania dotychczasowych terapii. Iniekcje blokujące TNF-alfa mogą również pomóc w zmniejszeniu długoterminowego uszkodzenia stawów u pacjentów z łuszczycowym zapaleniem stawów.
Ryzyka

Zastrzyki w leczeniu łuszczycy mogą wpływać na układ odpornościowy, dlatego przed ich zastosowaniem konieczne jest przeprowadzenie odpowiednich badań zdrowotnych. Leki te mogą zwiększać ryzyko wystąpienia infekcji, takich jak gruźlica, dlatego pacjenci powinni być badani pod kątem tego schorzenia przed i w trakcie terapii.
Wpływ leków biologicznych na kobiety w ciąży nie został do końca poznany, co sprawia, że są one rzadko przepisywane w tym okresie.
Działania niepożądane mogą występować w różnych formach, od łagodnych do poważnych. Częste objawy to:
- wyższe ryzyko infekcji dróg oddechowych
- objawy grypopodobne, takie jak zmęczenie i bóle mięśni
- reakcje w miejscu wstrzyknięcia, takie jak zaczerwienienie, obrzęk czy ból
Rzadziej występujące działania niepożądane mogą obejmować:
- choroby krwi
- zwiększone ryzyko niektórych nowotworów
- poważne zaburzenia neurologiczne, w tym stwardnienie rozsiane, zapalenie układu nerwowego czy drgawki
Metotreksat również wiąże się z działaniami niepożądanymi, takimi jak nudności, utrata apetytu i zmęczenie. Długoterminowe stosowanie tego leku może prowadzić do uszkodzenia wątroby oraz wpływać na produkcję czerwonych i białych krwinek.
Lekarz powinien dostarczyć pacjentowi informacji na temat objawów mogących wskazywać na infekcję. W przypadku wystąpienia takowych, pacjent powinien niezwłocznie skontaktować się z lekarzem.
Inne opcje leczenia
W terapii łuszczycy istnieje wiele różnych typów choroby, a lekarz dobiera leczenie w zależności od:
- rodzaju łuszczycy
- lokalizacji objawów
- nasilenia objawów
Leczenie miejscowe
Leczenie miejscowe jest często pierwszą linią obrony dla pacjentów z łuszczycą. Przykłady obejmują miejscowe kortykosteroidy, które mają na celu redukcję stanu zapalnego skóry i są stosowane w przypadku łuszczycy o łagodnym lub umiarkowanym nasileniu.
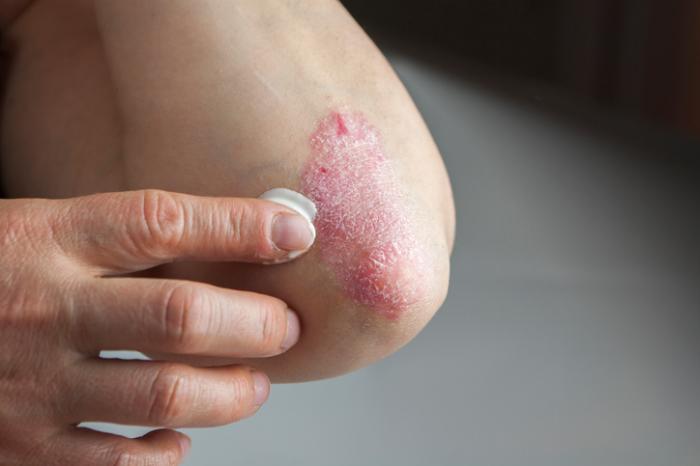
Inne metody terapeutyczne to:
- analogi witaminy D
- anthralin (Dritho-Scalp)
- inhibitory kalcyneuryny, takie jak takrolimus (Prograf)
- kwas salicylowy
- smoła węglowa
- nawilżacze
- miejscowe retinoidy, takie jak tazaroten (Tazorac, Avage)
Dodatkowe opcje leczenia
Oprócz metotreksatu istnieją również inne leki doustne, które można stosować w terapii łuszczycy, takie jak doustne retinoidy i cyklosporyna. Nowością w terapii jest apremilast (Otezla), inhibitor fosfodiesterazy 4 (PDE4), który redukuje stan zapalny.
Światłoterapia
Terapie światłem polegają na wystawieniu skóry na działanie promieniowania ultrafioletowego. Należy jednak pamiętać, że nadmierne naświetlanie może zwiększać ryzyko nowotworów skóry, dlatego pacjenci muszą umiejętnie równoważyć ekspozycję na słońce.
Osoby, które żyją w rejonach o niskim nasłonecznieniu, mogą korzystać z sztucznych źródeł światła, takich jak lampy UV.
Zmiany stylu życia
Łuszczyca jest stanem zapalnym, a czynniki stylu życia, które mogą nasilać stan zapalny, mogą pogarszać objawy. Należy do nich:
- stres
- palenie tytoniu
- intensywna ekspozycja na słońce
Chociaż te czynniki nie wywołują objawów u wszystkich pacjentów, w niektórych przypadkach mogą powodować ich nasilenie.
Unikanie tych czynników oraz alkoholu może pomóc w łagodzeniu objawów. Dodatkowo, codzienne kojące kąpiele w letniej wodzie mogą przynieść ulgę, zwłaszcza z dodatkiem olejków, koloidalnych płatków owsianych, soli z Morza Martwego czy soli Epsom. Ważne jest także stosowanie nawilżających kremów po kąpieli.
Kiedy skontaktować się z lekarzem
Pacjenci przyjmujący zastrzyki w leczeniu łuszczycy powinni natychmiast zgłosić się do lekarza w przypadku wystąpienia objawów infekcji. Ze względu na wpływ leków na układ odpornościowy, infekcje mogą być trudniejsze do wyleczenia.
Symptomy, które wymagają konsultacji z lekarzem, obejmują:
- gorączkę
- kaszel
- objawy grypopodobne
- rany, które nie goją się
Choć objawy grypopodobne mogą być efektem ubocznym terapii, ważne jest, aby pacjent zgłosił się do lekarza w przypadku ich wystąpienia.