Hiperlipidemia, czyli wysoki poziom cholesterolu, odnosi się do nadmiaru białek tłuszczowych we krwi. Stan ten może dotyczyć jednego lub kilku rodzajów tych białek. Większość osób nie odczuwa żadnych objawów, lecz hiperlipidemia znacznie zwiększa ryzyko wystąpienia chorób serca, co jest kluczowym problemem zdrowotnym dotyczących 1 na 3 Amerykanów.
Do jej rozwoju przyczyniają się zarówno czynniki genetyczne, jak i styl życia, w tym palenie papierosów, otyłość, niezdrowa dieta oraz brak aktywności fizycznej.
Warto wiedzieć, że cholesterol dzieli się na dwa główne typy: lipoproteiny o niskiej gęstości (LDL), które są uważane za «zły» cholesterol, oraz lipoproteiny o dużej gęstości (HDL), które są określane jako «dobry» cholesterol. Cholesterol i lipoproteiny współdziałają, transportując cholesterol do komórek w organizmie.
Zazwyczaj hiperlipidemia nie wykazuje objawów, a jej obecność można stwierdzić jedynie na podstawie prostego badania krwi.
Szybkie fakty na temat hiperlipidemii
Oto kilka kluczowych punktów dotyczących hiperlipidemii:
- Hiperlipidemia jest głównym czynnikiem ryzyka chorób serca, które są najczęstszą przyczyną zgonów w Stanach Zjednoczonych.
- Lipoproteiny o niskiej gęstości (LDL) są znane jako zły cholesterol, podczas gdy lipoproteiny o dużej gęstości (HDL) są uznawane za dobre.
- Niedoczynność tarczycy, dieta bogata w tłuszcze oraz otyłość są czynnikami przyczyniającymi się do podwyższonego poziomu cholesterolu.
- Regularna aktywność fizyczna może zwiększyć poziom HDL i obniżyć LDL.
Co to jest hiperlipidemia?

Hiperlipidemia oznacza nadmiar cholesterolu w krwi. Cholesterol jest woskowatym białkiem tłuszczowym produkowanym przez wątrobę i jest niezbędny dla zdrowia komórek, funkcjonowania mózgu, produkcji hormonów oraz magazynowania witamin.
Rozwój problemów zdrowotnych związanych z cholesterolem następuje, gdy w diecie przeważają niezdrowe produkty, co prowadzi do nadmiaru złego cholesterolu (LDL).
Lipoproteiny transportują cholesterol w organizmie. HDL działa na korzyść organizmu, przenosząc nadmiar cholesterolu z powrotem do wątroby, gdzie jest eliminowany. LDL natomiast przyczynia się do wzrostu poziomu cholesterolu we krwi.
Trójglicerydy, będące kolejnym rodzajem tłuszczu we krwi, również są ważnym wskaźnikiem ryzyka chorób serca, mimo że różnią się od cholesterolu. Osoba z hiperlipidemią może mieć podwyższony poziom zarówno LDL, jak i trójglicerydów.
Objawy
Z reguły osoby z hiperlipidemią nie odczuwają żadnych objawów. W przypadkach dziedzicznych hiperlipidemii mogą wystąpić żółtawe narośla tłuszczowe wokół oczu lub stawów. Hiperlipidemię często diagnozuje się podczas rutynowego badania krwi lub po incydencie sercowo-naczyniowym, takim jak zawał serca czy udar mózgu.
Nadmiar tłuszczu we krwi gromadzi się z czasem, tworząc blaszki miażdżycowe na ścianach tętnic, co prowadzi do ich zwężenia i zwiększa obciążenie serca, które musi intensywniej pracować, aby pompowanie krwi przez zwężone naczynia.
Leczenie
Samodzielne zarządzanie hiperlipidemią to jeden ze sposobów na obniżenie poziomu lipoprotein we krwi. Niemniej jednak w niektórych przypadkach może to okazać się niewystarczające, co wymaga dodatkowych interwencji medycznych.
Leki
Decydując, czy i kiedy leki są konieczne, lekarz ocenia:
- profil lipidowy pacjenta
- czynniki ryzyka
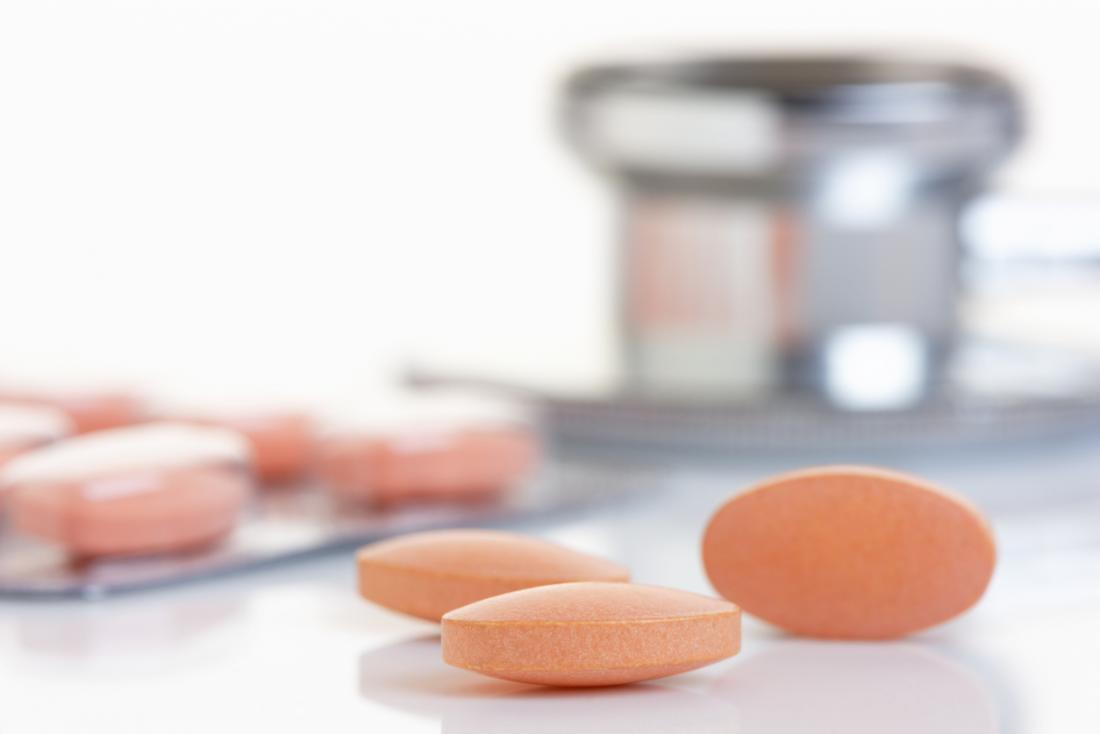
Najczęściej przepisywanymi lekami na wysoki cholesterol są statyny, takie jak symwastatyna, lowastatyna, atorwastatyna i rozuwastatyna. Nowe leki, takie jak inhibitory PCSK9, są obecnie badane dla osób z chorobami sercowo-naczyniowymi, które potrzebują dodatkowego obniżenia LDL.
Czasami pacjenci nie tolerują statyn z powodu działań niepożądanych, takich jak ból mięśni, co może prowadzić do przerwania ich stosowania. Ważne jest jednak, aby zrównoważyć ryzyko wystąpienia incydentu sercowo-naczyniowego z ryzykiem działań niepożądanych przed podjęciem decyzji o zaprzestaniu leczenia, w rozmowie z lekarzem na temat skutków ubocznych.
Hiperlipidemia to powszechny problem zdrowotny, który może prowadzić do poważnych chorób sercowo-naczyniowych, ale można go skutecznie zapobiegać i leczyć poprzez odpowiednią farmakoterapię oraz zdrowy styl życia.
Diagnoza
Hiperlipidemię diagnozuje się za pomocą testu krwi, znanego jako profil lipidowy. Ważne jest, aby nie spożywać jedzenia ani napojów przez 9 do 12 godzin przed badaniem.
Zaleca się, aby badania przesiewowe zaczynały się w wieku 20 lat dla mężczyzn z grupy wysokiego ryzyka, a później dla pozostałych mężczyzn i kobiet. Jeśli wyniki są prawidłowe, badanie należy powtarzać co najmniej co 5 lat.
Normalny profil lipidowy powinien wykazywać następujące wartości:
- Całkowity cholesterol: mniej niż 200 mg/dL
- LDL: mniej niż 100 mg/dL
- HDL: większy niż 40 mg/dL dla mężczyzn, większy niż 50 mg/dL dla kobiet (wyższe wartości są jeszcze lepsze)
- Trójglicerydy: mniej niż 140 mg/dL
W przypadku wysokiego poziomu cholesterolu konieczne będzie monitorowanie i leczenie.
Przyczyny
Hiperlipidemia może mieć wiele przyczyn, w tym:
- Czynniki genetyczne: pierwotna hiperlipidemia.
- Zła dieta i inne czynniki: wtórna hiperlipidemia.
Kiedy organizm nie może wykorzystać lub usunąć nadmiaru tłuszczu, gromadzi się on we krwi, co z czasem prowadzi do uszkodzenia tętnic i narządów wewnętrznych oraz zwiększa ryzyko chorób serca.
Inne czynniki przyczyniające się do hiperlipidemii to:
- nadmierne spożycie alkoholu
- otyłość
- stosowanie leków, takich jak hormony lub steroidy
- cukrzyca
- choroby nerek
- niedoczynność tarczycy
- ciąża
Rodzinna hiperlipidemia wynika z zaburzeń genetycznych, gdzie zmutowany gen jest przekazywany z rodzica na dziecko, co prowadzi do nieprawidłowej produkcji receptorów LDL. To z kolei prowadzi do niebezpiecznie wysokiego poziomu LDL we krwi.
Niektóre grupy etniczne, takie jak francuscy Kanadyjczycy, chrześcijanie Libańczycy, Afrykańczycy z Południowej Afryki oraz Żydzi aszkenazyjscy, są bardziej narażone na dziedziczną hiperlipidemię.
Rodzaje
Hiperlipidemia dzieli się na kilka głównych typów, które różnią się wpływem na organizm. Oto główne typy:
Typ I: Zwykle występuje w dzieciństwie i jest ciężki. Może powodować bóle brzucha, nawracające zapalenia trzustki oraz powiększenie wątroby i śledziony. Czasami określa się go jako rodzinny niedobór LPL.
Typ II (a + b): Typ IIa jest znany jako rodzinna hipercholesterolemia, a typ IIb to rodzinna złożona hiperlipidemia. Oba prowadzą do wysokiego poziomu LDL i zwiększają ryzyko problemów sercowych.
Typ III, znany również jako rodzinna dysbetalipoproteinemia, wpływa na lipoproteiny. Poziom LDL może być zbyt niski, ale poziom HDL pozostaje prawidłowy. Typ III zwiększa ryzyko wystąpienia wczesnej choroby sercowo-naczyniowej.
Typ IV: Zwiększa poziom trójglicerydów zamiast cholesterolu i może prowadzić do otyłości, wysokiego poziomu glukozy we krwi oraz insulinooporności. Zazwyczaj objawy są zauważalne dopiero w młodej dorosłości.
Wszystkie typy hiperlipidemii można kontrolować poprzez odpowiednie zmiany w diecie i stylu życia.
Zapobieganie
Zmiany w stylu życia to najlepszy sposób na zapobieganie i leczenie hiperlipidemii. Obejmuje to zdrową dietę, regularną aktywność fizyczną, unikanie lub rzucenie palenia oraz utrzymywanie zdrowej wagi.
Dieta

Zamiast stosować dietę niskotłuszczową, warto skupić się na minimalizowaniu spożycia tłuszczów nasyconych, trans i cholesterolu. Dieta powinna być bogata w świeże owoce i warzywa, błonnik oraz pełnoziarniste produkty.
Należy unikać fast foodów i innych produktów o wysokiej zawartości węglowodanów, które nie mają wartości odżywczej. Warto regularnie spożywać ryby, orzechy i rośliny strączkowe, a jako olej do gotowania zaleca się oliwę z oliwek lub inne oleje bogate w tłuszcze jednonienasycone.
Waga
Nadwaga jest istotnym czynnikiem ryzyka hiperlipidemii. Utrata wagi może skutecznie obniżyć poziom LDL, całkowitego cholesterolu i trójglicerydów, a także zwiększyć poziom HDL, co wspomaga eliminację «złego» cholesterolu z organizmu.
Aktywność fizyczna
Brak aktywności fizycznej to kolejny istotny czynnik ryzyka chorób serca. Regularne ćwiczenia pomagają obniżyć LDL, zwiększyć HDL oraz wspierać utratę wagi. Zaleca się co najmniej 30 minut aktywności fizycznej przynajmniej 5 dni w tygodniu; szybki marsz jest prostą i efektywną formą ruchu.
Nie palić
Palenie tytoniu przyczynia się do rozwoju wielu problemów zdrowotnych, w tym chorób serca. Zwiększa ono akumulację płytki nazębnej w tętnicach oraz podwyższa poziom LDL, co sprzyja powstawaniu skrzepów krwi i stanów zapalnych. Rzucenie palenia może zwiększyć poziom HDL, co jest jednym z powodów, dla których ryzyko chorób sercowo-naczyniowych spada po zaprzestaniu palenia.
Perspektywy
Ryzyko wystąpienia chorób serca i tętnic w późniejszym życiu można znacząco zmniejszyć, ściśle przestrzegając zalecanej diety oraz planu leczenia. Choć hiperlipidemia może zwiększać ryzyko udarów mózgu i zawałów serca, to poziomy lipidów można łatwo kontrolować poprzez odpowiednie interwencje zdrowotne.
Nowe badania i dane na rok 2024
Badania przeprowadzone w 2024 roku wskazują na znaczący postęp w terapii hiperlipidemii. Wprowadzono nowe leki, które skutecznie obniżają LDL, a także poprawiają wskaźniki HDL. W badaniach klinicznych z udziałem pacjentów z wysokim ryzykiem chorób serca wykazano, że terapie kombinowane, które łączą statyny z inhibitorami PCSK9, prowadzą do znacznego obniżenia ryzyka incydentów sercowo-naczyniowych.
Dodatkowo, nowe zalecenia dotyczące diety opartej na roślinach oraz wprowadzenie regularnego monitorowania profilu lipidowego, nawet u osób z niskim ryzykiem, mogą przyczynić się do wcześniejszego wykrywania i skuteczniejszego leczenia hiperlipidemii. Statystyki pokazują, że pacjenci, którzy wprowadzili zdrowe nawyki żywieniowe i regularną aktywność fizyczną, zauważyli poprawę swoich wyników lipidowych w krótkim czasie.
Warto zwrócić uwagę na to, że badania nad genami odpowiedzialnymi za hiperlipidemię trwają, co może prowadzić do nowych możliwości terapeutycznych w przyszłości. Rekomendacje dotyczące stylu życia oraz nowoczesne terapie farmakologiczne stają się kluczowe w walce z hiperlipidemią i jej powikłaniami.