Łuszczyca to przewlekła choroba, która objawia się powstawaniem łuskowatych, białych i czerwonych plam na skórze. Te nieprawidłowe obszary mogą być swędzące, a ich obecność jest nie tylko nieprzyjemna, ale również wpływa na jakość życia pacjentów.
Według American College of Rheumatology, około 15 procent osób z łuszczycą rozwija formę zapalenia stawów znaną jako łuszczycowe zapalenie stawów (PsA). Co ciekawe, PsA może wystąpić także u osób bez widocznych zmian skórnych, szczególnie jeśli w ich rodzinach występowały przypadki tej choroby.
Przyczyny
Objawy łuszczycy są wynikiem nieprawidłowej reakcji komórek układu immunologicznego, które atakują zdrową skórę oraz tkankę stawową. To prowadzi do stanu zapalnego, obrzęku i bólu.
Naukowcy nie są do końca pewni, dlaczego układ odpornościowy niektórych osób atakuje zdrową tkankę. Istnieje jednak silne przekonanie, że genetyka odgrywa istotną rolę, ponieważ zarówno łuszczyca, jak i PsA często występują w rodzinach.
Dodatkowo, czynniki środowiskowe mogą mieć wpływ na wystąpienie objawów PsA. Uraz, infekcje lub kontakt z pewnymi substancjami mogą zaostrzyć objawy, szczególnie u osób z rodzinną historią tej choroby.
Wyzwalacze
Osoby z PsA mogą doświadczać okresów, w których objawy się pojawiają i znikają. Czas, w którym występują zaostrzenia objawów, nazywa się «płomieniem» i zazwyczaj jest wywoływany przez określone czynniki.

Typowe wyzwalacze obejmują:
- infekcje lub urazy skóry
- intensywny stres
- zimne warunki atmosferyczne
- ekspozycję na dym papierosowy
- nadmierne spożycie alkoholu
- niektóre leki
Zrozumienie wyzwalaczy PsA jest kluczowe w zapobieganiu ich wystąpieniu. Prowadzenie dziennika, w którym zapisuje się okoliczności towarzyszące zaostrzeniu objawów, może być bardzo pomocne.
Osoby z PsA powinny zwracać uwagę na powyższe wyzwalacze oraz inne czynniki, które mogą nasilać objawy. Dostępne są różnorodne aplikacje do monitorowania objawów, ale tradycyjny notes również może być skutecznym narzędziem.
Dzieląc się tą wiedzą z lekarzem, można znaleźć skuteczniejsze metody leczenia lub wprowadzić proste zmiany w stylu życia, które mogą przynieść ulgę.
Czynniki ryzyka
Wśród czynników ryzyka związanych z wystąpieniem PsA wyróżniamy:
- Wiek: Najczęściej chorują osoby w wieku 30-50 lat, ale PsA może wystąpić w każdym wieku.
- Historia rodzinna: Osoby, których bliscy cierpią na łuszczycę lub PsA, są bardziej narażone na rozwój choroby.
- Historia medyczna: Łuszczyca to najważniejszy czynnik ryzyka dla PsA. Większość pacjentów rozwija zapalenie stawów po wystąpieniu zmian skórnych, jednak zdarzają się przypadki, kiedy objawy zapalenia stawów pojawiają się jako pierwsze.
Objawy
Objawy PsA mogą różnić się znacznie w zależności od osoby, a ich nasilenie waha się od łagodnego do ciężkiego. Mogą obejmować:
- bolesne i obrzęknięte stawy, ciepłe w dotyku
- opuchnięte palce rąk i nóg, przypominające kiełbaski (tzw. daktyle)
- sztywność stawów
- ból w okolicy więzadeł i ścięgien
- ból stóp, zwłaszcza w pięcie lub podeszwie
- ból w dolnej części pleców
- zmęczenie
- ograniczenie ruchomości
- poranna sztywność
- zmiany w wyglądzie paznokci
- zaczerwienienie i ból oczu
PsA może dotknąć każdego stawu, choć najczęściej występuje w stawach palców rąk, palców nóg, dolnej części pleców, nadgarstków, kolan i kostek.
Zarówno łuszczyca, jak i PsA powodują epizody zaostrzeń, zwane «flare’ami». Zazwyczaj między tymi epizodami objawy łagodnieją.
U większości pacjentów z PsA diagnoza łuszczycy stawowej następuje po wystąpieniu zmian skórnych. Niemniej jednak, są przypadki, w których objawy zapalenia stawów pojawiają się wcześniej.
Rodzaje PsA

Wyróżniamy pięć różnych typów PsA, które klasyfikuje się na podstawie liczby i rodzaju zaangażowanych stawów:
- oligoartykularny – wpływa na mniej niż cztery stawy
- wielostawowy – obejmuje pięć lub więcej stawów
- dystalne międzypaliczkowe (DIP) – dotyczy głównie stawów w końcach palców
- artretyzm mutilans – ciężka forma choroby, która może prowadzić do zniszczenia małych kości w palcach
- łuszczycowe zapalenie stawów kręgosłupa – powoduje zapalenie kręgosłupa, co prowadzi do sztywności i bólu w okolicy szyi i pleców
Najczęściej diagnozowanym typem jest oligoartykularny PsA, przy czym dotknięte stawy mogą być różne po obu stronach ciała.
Diagnoza
Nie ma jednego, uniwersalnego testu na PsA. Zamiast tego lekarz musi wykluczyć inne schorzenia, które mogą powodować podobne objawy, stosując różne metody:
- analizując historię medyczną pacjenta oraz przeprowadzając badanie fizykalne
- zlecając zdjęcia rentgenowskie stawów w celu oceny ewentualnych uszkodzeń
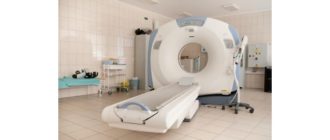
- wykonując skany MRI lub CT, aby dokładniej przyjrzeć się stawom
- przeprowadzając badanie krwi na obecność czynnika reumatoidalnego, by upewnić się, że nie jest to reumatoidalne zapalenie stawów
- sprawdzając obecność kryształów kwasu moczowego w płynie stawowym, jeśli istnieje podejrzenie dny moczanowej
Objawy PsA mogą mieć charakter epizodyczny, co utrudnia postawienie diagnozy, ponieważ często występuje kilka zaostrzeń przed ostatecznym rozpoznaniem.
Każdy, kto ma historię łuszczycy oraz zauważa ból lub obrzęk stawów, powinien jak najszybciej skontaktować się z lekarzem. Ważne jest, aby poinformować lekarza o wcześniejszej historii łuszczycy, co ułatwi właściwą ocenę stanu zdrowia.
Możliwości leczenia
Zarządzanie bólem to zazwyczaj główny problem pacjentów z PsA. Istnieje wiele opcji terapeutycznych, a czasami potrzebna jest próba różnych metod, aby znaleźć najskuteczniejsze rozwiązanie.
Regularna aktywność fizyczna i łagodne ćwiczenia mogą przynieść ulgę w bólu stawów i sztywności mięśni. Szczególnie skuteczne dla pacjentów z PsA są joga i pływanie. Ważne jest, aby znaleźć formę aktywności, która sprawia przyjemność i kontynuować ją.

Dostępne są różne leki, które można stosować w leczeniu objawów oraz w celu zapobiegania uszkodzeniom stawów u pacjentów z PsA. Lekarz dobierze lek na podstawie poziomu bólu, obrzęku i sztywności pacjenta.
Opcje terapeutyczne obejmują:
- Niesteroidowe leki przeciwzapalne (NLPZ), takie jak ibuprofen czy naproksen, które mogą być skuteczne w łagodnych przypadkach.
- Leki przeciwreumatyczne modyfikujące chorobę (DMARD), takie jak sulfasalazyna i metotreksat, które spowalniają uszkodzenie stawów związane z PsA.
- Leki immunosupresyjne, takie jak azatiopryna i cyklosporyna, które hamują działanie układu odpornościowego, zmniejszając ból i obrzęk stawów.
- Inhibitory TNF-alfa, leki blokujące produkcję substancji chemicznych odpowiedzialnych za stan zapalny, co również pomaga w redukcji bólu.
Niektóre z tych leków mogą powodować poważne skutki uboczne i nie zawsze są odpowiednie dla wszystkich pacjentów. Dlatego tak ważne są regularne wizyty u lekarza oraz zgłaszanie wszelkich wątpliwości dotyczących leczenia.
Aktualne badania i nowinki w 2024 roku
W 2024 roku pojawiły się nowe badania, które dowodzą, że wczesna interwencja oraz monitorowanie pacjentów z PsA mogą znacząco zmniejszyć ryzyko poważnych powikłań. Badania sugerują, że wprowadzenie podejścia multidyscyplinarnego, w którym współpracują dermatolodzy, reumatolodzy oraz fizjoterapeuci, przynosi lepsze rezultaty w leczeniu pacjentów z PsA.
Ponadto, nowe terapie biologiczne, takie jak inhibitory IL-17, wykazują obiecujące wyniki w redukcji objawów i poprawie jakości życia pacjentów. Kluczowe jest również wczesne rozpoznawanie choroby, co pozwala na szybsze wdrożenie odpowiednich metod leczenia oraz lepsze zarządzanie objawami.
Statystyki z ostatnich badań wskazują, że osoby, które regularnie uczestniczą w programach rehabilitacyjnych i edukacyjnych, mają znacznie mniejsze ryzyko zaostrzeń choroby. Warto zatem inwestować w edukację pacjentów oraz promować aktywny tryb życia jako kluczowy element zarządzania PsA.