Cukrzyca to schorzenie, które dotyka miliony ludzi na całym świecie, prowadząc do zaburzeń poziomu cukru we krwi. Mamy dwa główne typy cukrzycy oraz kilka rzadszych form, w tym cukrzycę ciążową, która może wystąpić w czasie ciąży.
Cukrzyca typu 1 charakteryzuje się brakiem insuliny, hormonu odpowiedzialnego za regulację poziomu cukru we krwi. W przypadku cukrzycy typu 2, organizm nie wykorzystuje insuliny w sposób efektywny, co prowadzi do podwyższenia poziomu cukru.
Podstawowe różnice w leczeniu tych dwóch typów to:
- Cukrzyca typu 1 wymaga regularnych iniekcji insuliny. Kluczowe jest również staranne planowanie diety oraz aktywności fizycznej, aby uniknąć powikłań.
- Cukrzyca typu 2 jest najczęściej zarządzana poprzez zmiany stylu życia, leki doustne, a w niektórych przypadkach, insulinę, jeśli inne metody zawiodą.
Leki na cukrzycę typu 1
Leczenie cukrzycy typu 1 zawsze opiera się na podawaniu insuliny, aby zastąpić tę, która nie jest produkowana przez organizm, oraz kontrolować poziom cukru we krwi.
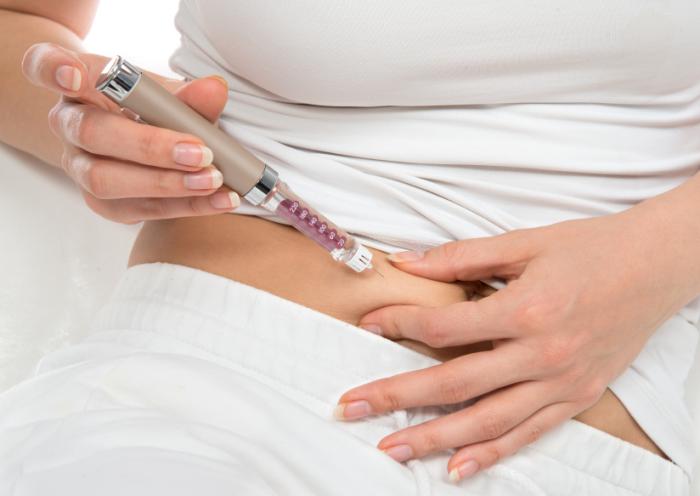
Insulina jest zazwyczaj podawana poprzez zastrzyk, który pacjenci sami wykonują pod skórę, lub w warunkach szpitalnych, czasami bezpośrednio do krwi. Istnieje również forma insuliny w postaci proszku, która jest wdychana.
Zastrzyki insuliny różnią się pod względem tempa działania, szczytowego efektu oraz czasu trwania. Celem jest naśladowanie naturalnego wydzielania insuliny przez organizm, dostosowując się do zapotrzebowania energetycznego.
1. Wstrzyknięcia o szybkim działaniu zaczynają działać w ciągu 5 do 15 minut, ale ich efekt trwa krócej, od 3 do 5 godzin:
- Insulina lispro (Humalog)
- Insulina aspart (NovoLog)
- Insulina glulizynowa (Apidra)
2. Krótkodziałające zastrzyki działają od 30 minut do 1 godziny, a ich efekt trwa od 6 do 8 godzin:
- Zwykła insulina (Humulin R i Novolin R)
3. Zastrzyki o pośrednim działaniu zaczynają działać po 2 godzinach i trwają od 18 do 26 godzin:
- Insulina izofanowa, znana również jako insulina NPH (Humulin N i Novolin N)
4. Długodziałające zastrzyki zaczynają działać po 1 lub 2 godzinach i trwają od 14 do 24 godzin:
- Insulina glargine (Toujeo)
- Insulina detemir (Levemir)
5. Wstępne wstrzyknięcia to mieszanki powyższych rodzajów insuliny, które zaczynają działać od 5 minut do 1 godziny, trwając od 10 do 16 godzin:
- Insulina lispro protamina/insulina lispro (Humalog Mix 50/50 i Humalog Mix 75/25)
- Insulina aspart protamina/insulina aspart (NovoLog Mix 50/50 i NovoLog Mix 70/30)
- Insulina NPH/insulina regularna (Humulin 70/30 i Novolin 70/30)
6. Szybko działająca insulina wziewna jest wdychana, działa od 12 do 15 minut i trwa od 2,5 do 3 godzin:
- Insulina ludzka w proszku (Afrezza)
Inne leki stosowane w cukrzycy typu 1
Metformina, choć głównie przeznaczona dla osób z cukrzycą typu 2, jest czasami stosowana u pacjentów z cukrzycą typu 1. Inne leki, które nie są insuliną, to:
- Mimetyki inkretynowe, które naśladują hormony stymulujące wydzielanie insuliny po posiłkach: eksenatyd (Byetta, Bydureon), liraglutyd (Victoza) oraz dulaglutyd (Trulicity)
- Analogi amyliny, takie jak pramlintyd (Symlin), które regulują poziom glukozy
- Glukagon, stosowany do podnoszenia poziomu cukru we krwi, gdy spadnie on zbyt nisko z powodu podawania insuliny
Leki na cukrzycę typu 2
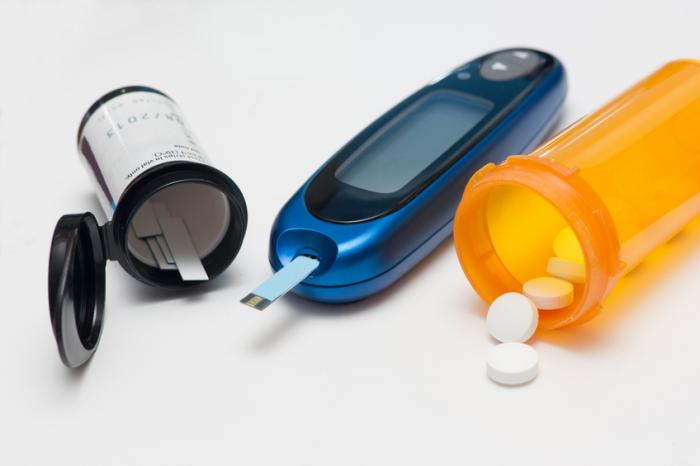
Insulina może być również stosowana w celu kontrolowania wysokiego poziomu glukozy we krwi w cukrzycy typu 2, ale tylko wtedy, gdy inne metody leczenia nie przynoszą efektów. Kobiety z cukrzycą typu 2, które planują ciążę, również mogą korzystać z insuliny, aby zmniejszyć wpływ na rozwijający się płód.
U pacjentów, których poziom glukozy pozostaje wysoki pomimo zmian w stylu życia, lekarze mogą przepisać leki doustne, które obniżają stężenie glukozy we krwi. Poniżej przedstawiamy kilka typów leków, które mogą być zastosowane:
Wiele z tych leków działa na różne sposoby. W przypadku potrzeby stosowania dwóch lub więcej leków do kontrolowania poziomu glukozy, może być konieczne wprowadzenie insuliny.
Sulfonylomoczniki
Leki te zwiększają wydzielanie insuliny przez trzustkę. Oto kilka nowszych, najczęściej stosowanych sulfonylomocznika, które są mniej narażone na działania niepożądane:
- Glimepiryd (Amaryl)
- Glipizyd (Glucotrol)
- Glyburyd (DiaBeta, Micronase, Glynase)
Starsze sulfonylomoczniki obejmują:
- Acetoheksamid
- Chlorpropamid (Diabinese)
- Tolazamid (Tolinase)
- Tolbutamid (orinaza)
Meglitinidy
Meglitynidy również stymulują wydzielanie insuliny, zwłaszcza podczas posiłków:
- Nateglinid (Starlix)
- Repaglinid (Prandin)
Biguanidy
Biguanidy działają poprzez zwiększenie efektywności insuliny, zmniejszając ilość glukozy uwalnianej do krwi przez wątrobę oraz zwiększając pobieranie glukozy przez komórki. Metformina jest jedynym zarejestrowanym biguanidem w Stanach Zjednoczonych (Glucophage, Glucophage XR, Glumetza, Riomet, Fortamet).
Tiazolidynodiony
Leki te zmniejszają oporność tkanek na działanie insuliny. Są stosunkowo nowe na rynku, więc ich bezpieczeństwo wymaga monitorowania. Nie powinny być stosowane u pacjentów z niewydolnością serca:
- Pioglitazon (Actos)
- Rosiglitazon (Avandia)
Inhibitory alfa-glukozydazy
Inhibitory te spowalniają trawienie i wchłanianie węglowodanów, co prowadzi do obniżenia poziomu glukozy we krwi po posiłkach:
- Akarboza (Precose)
- Miglitol (Glyset)
Inhibitory peptydazy dipeptydylowej
To stosunkowo nowa klasa leków, które spowalniają opróżnianie żołądka, co z kolei spowalnia wchłanianie glukozy:
- Alogliptyna (Nesina)
- Linagliptin (Tradjenta)
- Sitagliptyna (Januvia)
- Saksagliptyna (Onglyza)
Inhibitory współ-transportera sodu i glukozy
Inhibitory SGLT2 powodują wydalanie większej ilości glukozy z moczem, co może także prowadzić do niewielkiej utraty wagi, co jest korzystne w leczeniu cukrzycy typu 2:
- Canagliflozin (Invokana)
- Dapagliflozin (Farxiga)
- Empagliflozin (Jardiance)
Doustne leki skojarzone
Na rynku dostępne są różne preparaty łączące niektóre z wymienionych wyżej leków:
- Alogliptyna i metformina (Kazano)
- Alogliptyna i pioglitazon (Oseni)
- Glipizyd i metformina (Metaglip)
- Gliburyd i metformina (Glucovance)
- Linagliptyna i metformina (Jentadueto)
- Pioglitazon i glimepiryd (Duetact)
- Pioglitazon i metformina (Actoplus MET, Actoplus MET XR)
- Repaglinid i metformina (PrandiMet)
- Rozyglitazon i glimepiryd (Avandaryl)
- Rozyglitazon i metformina (Avandamet)
- Saksagliptyna i metformina (Kombiglyze XR)
- Sitagliptyna i metformina (Janumet i Janumet XR)
Inne leki
Bromokryptyna (Cycloset), alkaloid sporyszu, jest zatwierdzona do leczenia cukrzycy typu 2, ale nie zaleca się jej stosować w połączeniu z innymi lekami przeciwcukrzycowymi.
Substancje wiążące kwasy żółciowe, choć głównie stosowane w celu kontrolowania poziomu cholesterolu, również wykazały skuteczność w obniżaniu poziomu glukozy we krwi. Tylko colesevelam (Welchol) jest zatwierdzony do leczenia cukrzycy typu 2.
Niektóre leki są stosowane w celu zapobiegania powikłaniom cukrzycy:
- Wysokie ciśnienie krwi leczy się inhibitorami ACE lub blokerami receptora angiotensyny II, które pomagają także w zapobieganiu lub leczeniu powikłań nerkowych spowodowanych cukrzycą.
- Ryzyko sercowo-naczyniowe (choroby serca i udar) kontroluje się stosując statyny, które obniżają poziom cholesterolu oraz niskodawkową aspirynę, o ile nie ma przeciwwskazań do jej stosowania.
Utrata wagi jest kluczowym elementem zarówno w zarządzaniu, jak i zapobieganiu cukrzycy. Leki mogą wspierać ten proces, gdy zmiany stylu życia nie przynoszą rezultatów:
- Lorcaserin (Belviq), który zwiększa uczucie sytości
- Orlistat (Alli i Xenical), który zmniejsza wchłanianie tłuszczów z diety
- Fentermina i topiramat (Qsymia), mieszany lek tłumiący apetyt
Rozwój
Insulina nie może być przyjmowana doustnie, ponieważ żołądek rozkłada ten hormon. Dlatego głównym sposobem jej podawania jest wstrzyknięcie podskórne lub za pomocą pompy insulinowej.
Obecnie trwają badania nad innymi sposobami podawania insuliny:
- Przez błony śluzowe, za pomocą sprayu donosowego lub doustnego
- Afrezza, zatwierdzona w czerwcu 2014 r. przez amerykańską Agencję ds. Żywności i Leków, to wziewna insulina w proszku do stosowania w zastrzykach o przedłużonym działaniu
- Metody przezskórne (bez igieł) – systemy dostarczania insuliny, takie jak plastry
Pomysł na sztuczną trzustkę to obiecujący obszar badań. Używałby czujników do elektronicznego monitorowania poziomu cukru we krwi, aby automatycznie uwalniać odpowiednią ilość insuliny.
Pojawia się również możliwość przeszczepu komórek trzustki, które nie produkują insuliny. Niektórzy pacjenci już korzystają z postępów w badaniach nad przeszczepami komórek wysp trzustkowych.
Spersonalizowana medycyna to obszar, który może zrewolucjonizować leczenie wszystkich rodzajów cukrzycy. Lepsze zrozumienie choroby i bardziej ukierunkowane terapie mogą wyniknąć z postępów w genetyce i analizie dużych zbiorów danych.
Nowe badania i trendy w leczeniu cukrzycy (2024)
W 2024 roku obserwujemy dynamiczny rozwój w zakresie leczenia cukrzycy, szczególnie w obszarze terapii personalizowanej. Nowe badania pokazują, że genotyp pacjenta może wpływać na skuteczność leczenia, co otwiera drzwi do bardziej ukierunkowanych terapii.
W ostatnich latach pojawiły się również innowacyjne podejścia do monitorowania poziomu glukozy. Systemy ciągłego monitorowania glukozy (CGM) zyskują na popularności, umożliwiając pacjentom bieżący wgląd w ich poziom cukru oraz lepszą kontrolę nad leczeniem.
Warto również zauważyć, że badania nad nowymi lekami, które działają na mechanizmy molekularne cukrzycy, przynoszą obiecujące wyniki. Leki te mogą nie tylko poprawić kontrolę glikemii, ale również zredukować ryzyko powikłań sercowo-naczyniowych, co jest kluczowe dla długotrwałego zdrowia pacjentów.
Ogólnie rzecz biorąc, przyszłość leczenia cukrzycy wydaje się obiecująca, z naciskiem na innowacyjne terapie, które są bardziej dostosowane do indywidualnych potrzeb pacjentów.