Zespół Sjögrena to przewlekłe autoimmunologiczne zaburzenie układu odpornościowego. Oznacza to, że układ odpornościowy błędnie atakuje zdrowe tkanki i komórki organizmu.
Główne cele ataku to gruczoły ślinowe, gruczoły łzowe oraz inne tkanki, co prowadzi do znacznego zmniejszenia wydzielania łez i śliny. W efekcie pacjenci mogą doświadczać suchości w jamie ustnej, oczach, skórze, nosie, górnych drogach oddechowych oraz pochwie.
Zespół ten często współistnieje z innymi chorobami autoimmunologicznymi, takimi jak reumatoidalne zapalenie stawów, układowy toczeń rumieniowaty czy pierwotne żółciowe zapalenie dróg żółciowych.
Wyróżniamy dwa typy: pierwotny, który występuje samodzielnie, oraz wtórny, który pojawia się w związku z inną chorobą, na przykład toczniem. Objawy są podobne, a oba przypadki mogą być bardzo poważne.
Choć zespół Sjögrena jest poważnym stanem, wczesne leczenie może znacząco zmniejszyć ryzyko powikłań oraz ograniczyć uszkodzenie tkanek. Po wdrożeniu odpowiedniej terapii osoby z tym schorzeniem mogą zazwyczaj dobrze radzić sobie z codziennym życiem.
Zespół Sjögrena może wystąpić w każdym wieku, jednak najczęściej diagnozowany jest po 40. roku życia. W 90 procentach przypadków dotyka kobiet, ale nie oszczędza także mężczyzn.
Szacuje się, że zespół Sjögrena dotyczy około 0,1 do 4 procent populacji w Stanach Zjednoczonych.
Szybkie fakty na temat zespołu Sjögrena
- Zespół Sjögrena to zaburzenie autoimmunologiczne, które atakuje gruczoły odpowiedzialne za nawilżenie organizmu.
- Dotyczy od 0,1 do 4 procent osób w USA, a 90 procent pacjentów to kobiety.
- Może prowadzić do suchości oczu i ust, co z kolei zwiększa ryzyko wystąpienia próchnicy, nawracającej grzybicy jamy ustnej oraz chronicznego suchego kaszlu.
- Wpływa na wiele układów, co utrudnia postawienie diagnozy. Badania krwi, testy okulistyczne oraz pomiar natężenia przepływu śliny mogą pomóc w rozpoznaniu choroby.
- Zaleca się stosowanie kropli do oczu, sztucznych łez i okularów z komory wilgoci dla złagodzenia objawów suchości oczu.
- Inne leki mogą wspomóc produkcję śliny. Ssanie kostek lodu oraz żucie gumy bez cukru to proste sposoby na nawilżenie jamy ustnej.
Objawy

Najczęstszym objawem zespołu Sjögrena jest niemożność wytworzenia wystarczającej ilości wilgoci w oczach oraz suchość w jamie ustnej.
Kobiety mogą także odczuwać suchość pochwy.
Inne objawy mogą obejmować:
- próchnica zębów oraz potencjalna utrata zębów
- przewlekły suchy kaszel
- trudności w przeżuwaniu i połykaniu
- ochrypły głos
- trudności w mówieniu
- obrzęk gruczołów ślinowych
- nawracająca grzybica w jamie ustnej
Objawy związane z suchymi oczami mogą obejmować:
- uczucie podrażnienia w jednym lub obu oczach, jakby wpadł piasek lub żwir
- zmęczone i ciężkie oczy
- swędzenie
- wydzielanie śluzu z oczu
- światłowstręt lub nadwrażliwość na światło
- uczucie kłucia lub pieczenia
- opuchnięte i podrażnione powieki
- rozmazany obraz
Palenie tytoniu, podróże lotnicze, wentylatory oraz klimatyzowane lub wietrzne otoczenie mogą nasilać te objawy.
W niektórych przypadkach układ odpornościowy pacjenta atakuje inne części ciała, powodując dodatkowe objawy:
- ogólne zmęczenie
- zaćmienie mózgu
- ból mięśni
- zapalenie stawów, a także sztywność i ból
- neuropatia obwodowa, co objawia się drętwieniem i sporadycznymi bólami ramion lub nóg
- choroby płuc
- Zjawisko Raynauda, gdzie ręce czują się bolesne, zimne i odrętwiałe
- zapalenie naczyń, które jest stanem zapalnym naczyń krwionośnych
Dieta
Nie ma specjalnej diety dla osób z zespołem Sjögrena, chyba że lekarz zaleci inaczej.
Warto jednak unikać alkoholu oraz pokarmów, które mogą drażnić jamę ustną, takich jak ostre lub kwaśne produkty.
Pastylki mogą być pomocne w utrzymaniu wilgotności w ustach.
Aby ułatwić połknięcie pokarmów, warto:
- stosować sosy, oliwę z oliwek lub inne płyny do smarowania żywności
- pić płyny podczas jedzenia
- używać słomki do picia, co ułatwia połykanie
- dodawać ogórki do kanapek, aby zwiększyć wilgotność
- zwiększyć ogólną podaż płynów
Najlepiej jest wybierać zbilansowaną dietę bogatą w świeże owoce i warzywa oraz ubogą w tłuszcze nasycone i cukry. Pewne pokarmy, takie jak sztuczne słodziki, mogą wywoływać reakcje zapalne, więc warto ich unikać.
Prowadzenie dzienniczka żywieniowego może pomóc zidentyfikować konkretne pokarmy, które mogą wywołać reakcje lub pogorszyć objawy.
Leczenie
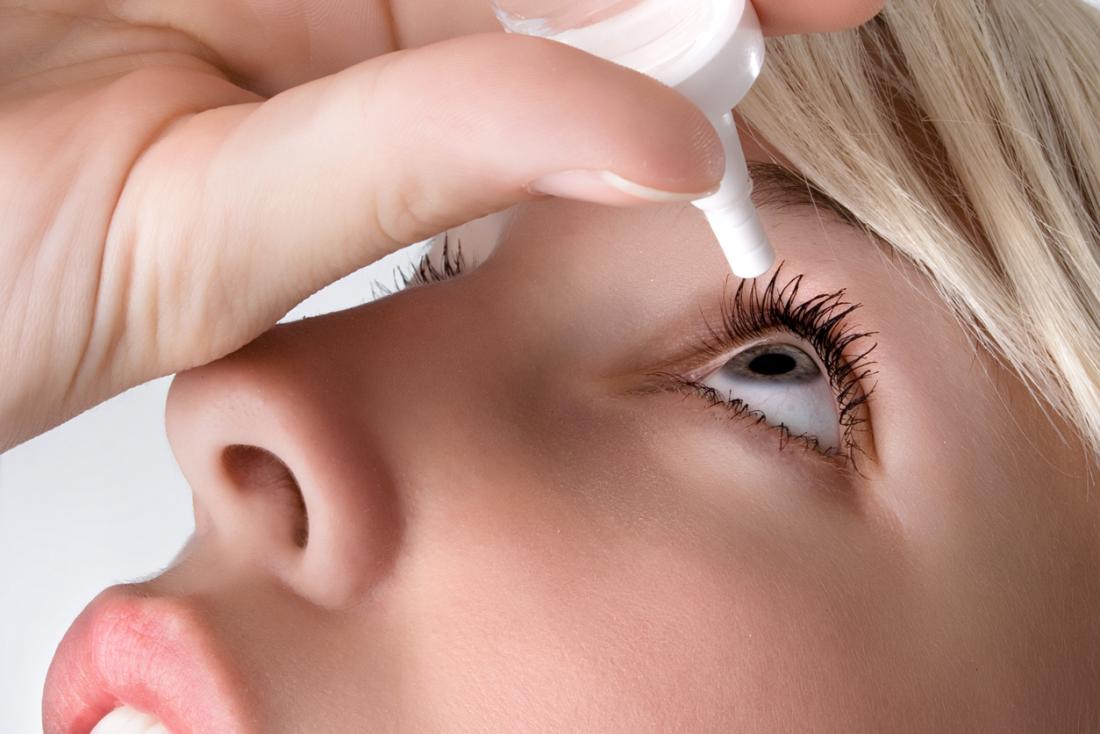
Leczenie zespołu Sjögrena koncentruje się na nawilżeniu dotkniętych obszarów oraz zapobieganiu powikłaniom.
Możliwe opcje leczenia obejmują:
- Leki stymulujące wydzielanie śliny, takie jak pilokarpina i cewimelina, które mają krótkoterminowy efekt, dlatego zazwyczaj wymagane są wielokrotne dawki w ciągu dnia.
- Sztuczna ślina: substytuty śliny oraz żele do smarowania mogą przynieść ulgę w suchości jamy ustnej. Dostępne są w formie aerozoli, wstępnie nasączonych wacików i płynów. Mogą być szczególnie przydatne w nocy, gdy usta mogą się wysuszać podczas snu.
- Sztuczne łzy: dostępne bez recepty (OTC), mogą ułatwić nawilżenie oczu. Istnieją również opcje na receptę, które zmniejszają potrzebę stosowania sztucznych łez, takie jak cyklosporyna oraz emulsje oftalmiczne.
- Krople do oczu na receptę: obejmują cyklosporynę i lifitegrast.
- Okulary z komory wodnej: specjalne okulary, które chronią przed podrażnieniami oraz zatrzymują wilgoć.
- Leki na receptę oraz leki na gardło: w przypadku suchości dróg oddechowych, leki, które stymulują wydzielanie śliny, a także ekstrakty z siemienia lnianego, sorbitolu, ksylitolu czy kwasu jabłkowego mogą nawilżać ten obszar.
- Niesteroidowe leki przeciwzapalne (NLPZ): leki takie jak aspiryna, naproksen czy ibuprofen mogą przynieść ulgę osobom z zespołem Sjögrena, które zmagają się z bólem stawów.
- Leki przeciwreumatyczne modyfikujące chorobę (DMARD): w przypadku bólu stawów oraz towarzyszącego zmęczenia i wysypki, DMARD mogą pomóc w łagodzeniu objawów. Przykłady to hydroksychlorochina czy metotreksat. W przypadku, gdy zespół Sjögrena wpływa na mięśnie, nerwy, płuca lub nerki, lekarz może zalecić silniejsze DMARD lub kortykosteroidy.
- Leki przeciwgrzybicze: w przypadku infekcji grzybiczych, lekarze mogą przepisywać leki na ich zwalczanie.
- Środki nawilżające do pochwy: w przypadku suchości pochwy, nawilżające środki na bazie wody mogą być pomocne, zwłaszcza podczas stosunku płciowego.
- Punktowa okluzja: gdy wszystkie metody leczenia zostały wyczerpane, ta operacyjna opcja polega na uszczelnieniu kanałów łzowych małymi zatyczkami, co zmniejsza odpływ łez z oka, dzięki czemu oko pozostaje wilgotne dłużej. Tymczasowe silikonowe zatyczki są zazwyczaj stosowane, dopóki procedura nie zostanie potwierdzona.
- Autologiczna surowica oka: w ciężkich przypadkach suchości oczu, krople do oczu można wykonać z surowicy krwi pacjenta.
Oto kilka praktycznych wskazówek, jak utrzymać odpowiednie nawilżenie w ustach:
- zwiększenie ilości spożywanych płynów.
- ssanie kostek lodu.
- regularne płukanie jamy ustnej, aby zapobiec infekcjom i złagodzić podrażnienia.
- utrzymywanie doskonałej higieny jamy ustnej i zębów.
- rzucenie palenia, ponieważ dym tytoniowy drażni jamę ustną i przyspiesza parowanie śliny.
- żucie gumy bez cukru, co stymuluje produkcję śliny.
- stosowanie oleju kokosowego na suche obszary, ponieważ działa zarówno nawilżająco, jak i przeciwbakteryjnie.
Diagnoza
Ze względu na to, że objawy zespołu Sjögrena są podobne do wielu innych schorzeń, diagnoza może być trudna. Pacjenci często odwiedzają różnych specjalistów, takich jak dentysta w przypadku suchości w jamie ustnej, ginekolog w kontekście suchości pochwy oraz okulista w przypadku suchych oczu.
Niektóre leki mogą również powodować objawy podobne do tych, które występują w zespole Sjögrena.
Kryteria ostatecznej diagnozy obejmują:
- konieczność stosowania kropli do oczu zawierających łzy więcej niż 3 razy dziennie
- ciągłe uczucie podrażnienia w oczach
- uporczywe suche oczy i usta przez ponad 3 miesiące
- obrzęk gruczołów ślinowych między szczęką a uszami, znany jako ślinienie ślinianek
- częste picie w trakcie jedzenia z powodu trudności w połykaniu
- objawy suchego oka w wynikach badań okulistycznych
- pomiar natężenia przepływu śliny
- obecność autoprzeciwciał SSA lub SSB we krwi
- biopsja warg, która wykazuje ogniskowe zapalenie limfocytów
Testy
Zespół Sjögrena może manifestować się na różne sposoby u różnych osób. Lekarz może zlecić dodatkowe badania, w tym:
Badania krwi: Zespół Sjögrena powoduje obecność specyficznych przeciwciał we krwi. Zauważmy, że przeciwciała te występują jedynie u około 60 do 70 procent osób z tym zespołem, dlatego negatywny wynik nie wyklucza choroby. Często prowadzi to do zamieszania w początkowym etapie diagnozy.
Testy okulistyczne: okulista może przeprowadzić badanie wzroku z użyciem różu bengalskiego, zieleni lissaminowej oraz testu Schirmera. Barwniki i bibuła są stosowane do zidentyfikowania suchych obszarów na oku.
Pomiar natężenia przepływu śliny: lekarz ocenia ilość śliny wytwarzanej w okresie 5 minut. Niedostateczna ilość śliny może sugerować zespół Sjögrena.
Sialogram: barwnik wstrzykiwany jest do ślinianek przyusznych, a następnie wykonuje się zdjęcie rentgenowskie, aby ocenić ilość śliny w jamie ustnej pacjenta.
Scyntygrafia śliny: radioaktywny izotop jest wstrzykiwany, a jego działanie jest monitorowane za pomocą obrazowania w celu oceny funkcji gruczołów ślinowych.
RTG klatki piersiowej lub tomografia komputerowa: pozwala określić obecność zapalenia płuc, które może być skutkiem zespołu Sjögrena.
Biopsja skóry z plamkami z włókien nerwowych: pomaga w ocenie obecności drobnej włóknistej neuropatii (SFN).
Badanie moczu: próbka moczu jest analizowana, aby sprawdzić, czy nerki zostały dotknięte chorobą.
Wysypka
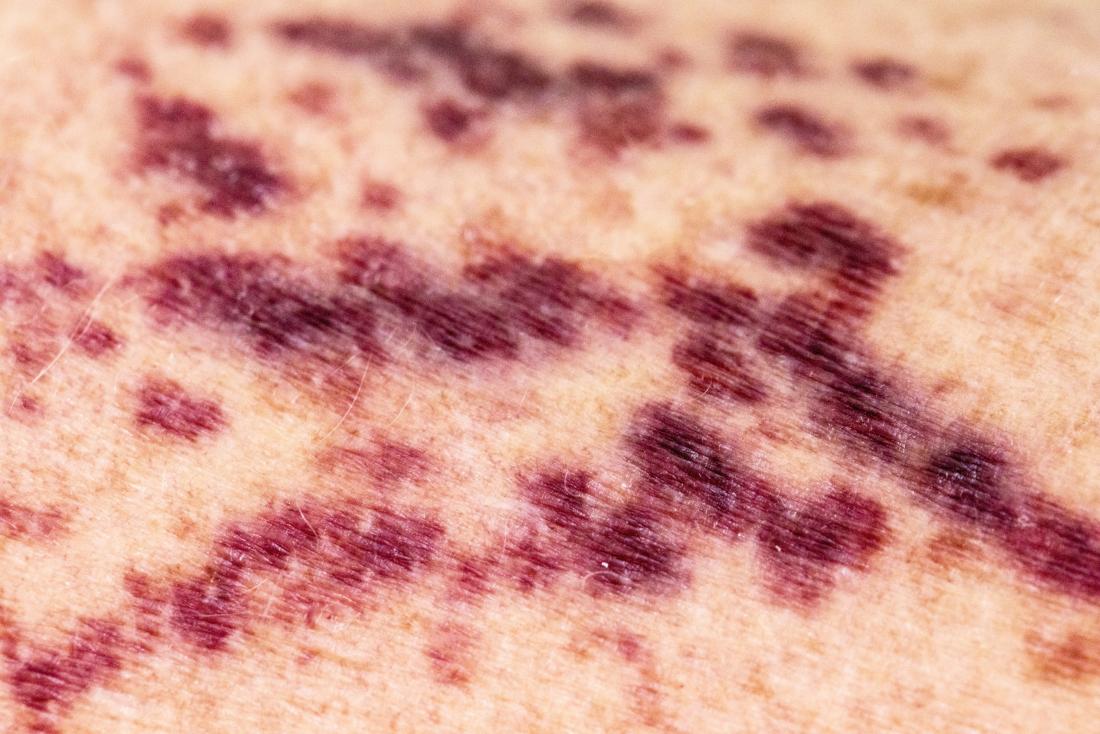
Osoby z zespołem Sjögrena mogą być bardziej narażone na wystąpienie wysypki, szczególnie po długotrwałym narażeniu na słońce.
Problemy skórne związane z tą chorobą mogą objawiać się jako:
- xerosis, czyli sucha, szorstka skóra
- małe «plamy krwi» lub plamicę na kończynach dolnych, spowodowaną zapaleniem naczyń
- zmiany skórne w obrębie naczyń krwionośnych, które mogą przyjmować formę kropli, grudek, pęcherzy czy owrzodzeń
- czerwone, pierścieniowe zmiany z bladym obszarem pośrodku, znane jako pierścieniowy rumień
Stosowanie silnych środków nawilżających może pomóc w zapobieganiu wysuszeniu skóry. W przypadku wystąpienia zapalenia naczyń, lekarz może zalecić leki hamujące układ odpornościowy, takie jak cyklofosfamid.
Komplikacje
Zespół Sjögrena wiąże się z poważnymi komplikacjami, jeśli nie jest odpowiednio leczony, w tym:
- zwiększone ryzyko chłoniaka oraz szpiczaka mnogiego
- infekcje drożdżowe w jamie ustnej
- wnęki dentystyczne
- problemy ze wzrokiem
- zapalenia prowadzące do zapalenia oskrzeli, zapalenia płuc oraz innych problemów z płucami
- problemy z funkcjonowaniem nerek
- autoimmunologiczne zapalenie wątroby lub marskość wątroby
- urodzenie dziecka z wadami serca lub toczniem
- neuropatia obwodowa
- śródmiąższowe zapalenie pęcherza moczowego
Dlatego ważne jest, aby jak najszybciej rozpocząć leczenie zespołu Sjögrena, aby uniknąć powikłań.
Przyczyny
Przyczyny zespołu Sjögrena pozostają w dużej mierze nieznane.
Badania sugerują, że infekcje wirusowe lub bakteryjne mogą wywołać tę chorobę, aczkolwiek podstawowa przyczyna ma głównie podłoże genetyczne oraz środowiskowe. W rozwój zespołu Sjögrena zaangażowane są również układ nerwowy oraz układ endokrynologiczny.
Czynniki środowiskowe mogą wpływać na układ immunologiczny, co prowadzi do problemów zdrowotnych w późniejszym etapie życia, jak infekcje wirusem zapalenia wątroby typu C czy wirusem Epsteina-Barr.
Ponieważ większość osób z zespołem Sjögrena to kobiety, lekarze uważają, że estrogen, żeński hormon, odgrywa kluczową rolę w rozwoju choroby.
Menopauza to najczęstszy czas diagnozy zespołu Sjögrena. Niektóre badania sugerują, że estrogeny mogą chronić przed tym schorzeniem, natomiast ich obniżony poziom może negatywnie wpływać na funkcję odpornościową, co prowadzi do wystąpienia choroby.
Obecnie nie ma lekarstwa na zespół Sjögrena. Jednak poprzez skuteczne zarządzanie suchością oraz leczenie dotkniętych narządów, osoby z tym schorzeniem mogą cieszyć się dobrą jakością życia.
Nowe badania w 2024 roku
W ciągu ostatnich lat prowadzone są intensywne badania nad zespołem Sjögrena, których celem jest lepsze zrozumienie mechanizmów choroby oraz opracowanie nowych metod leczenia. Badania wskazują na rolę mikrobiomu jelitowego w patogenezie zespołu, co otwiera nowe możliwości terapeutyczne.
W 2024 roku opublikowano badania, które sugerują, że suplementacja probiotykami może łagodzić objawy u niektórych pacjentów, co może prowadzić do zmiany podejścia w leczeniu. Dodatkowo, nowe terapie biologiczne, takie jak inhibitory JAK, wykazują obiecujące wyniki w kontrolowaniu objawów oraz zmniejszaniu stanu zapalnego.
Nowe podejścia do diagnostyki, w tym zaawansowane techniki obrazowe oraz biomarkery, mogą znacznie ułatwić wczesne rozpoznanie zespołu, co jest kluczowe dla skutecznego leczenia. Zintegrowane podejście do zarządzania chorobą, które łączy tradycyjne leki z nowymi metodami terapeutycznymi, może przynieść pacjentom nadzieję na poprawę jakości życia oraz zwiększenie skuteczności terapii.